Zespół policystycznych jajników (ang. Polycystic Ovary Syndrome – PCOS) jest najczęstszym zaburzeniem endokrynologicznym dotykającym kobiet. Szacuje się, że występuje u 9 – 18% (w zależności od kryteriów) populacji ogólnej. Skąd się bierze, jak go zdiagnozować i czy można go pokonać?
Czym jest zespół policystycznych jajników
Jest chorobą wieloczynnikową, w której charakterystyczne są zaburzenia miesiączkowania, specyficzny obraz jajników w badaniu USG (jajniki z cystami, wyglądające jak sznur pereł) oraz objawy hiperandrogenizmu, czyli podwyższonego poziomu męskich hormonów płciowych. Jest najczęstszą przyczyną niepłodności, a także rozwoju zaburzeń takich, jak: otyłość, cukrzyca, zespół metaboliczny, dyslipidemia, choroby układu krążenia.
Niepłodność spowodowana PCOS dotyczy ponad 80% kobiet z tym zespołem. Wynika ona z nadmiaru androgenów oraz zahamowania owulacji. Zespołowi często towarzyszy nadwaga lub otyłość (30-60% kobiet) oraz insulinooporność i/ lub zespół metaboliczny (ok. 50% pacjentek).
Różnica między pco, a pcos
PCO, czyli policystyczne jajniki dostrzec można w badaniu USG. Szacuje się, że ma je nawet ⅓ kobiet w wieku rozrodczym, jednak nie dotyczą ich inne objawy kojarzone z PCOS. Jest to normalny stan, który w większości przypadków mija samoistnie. W takiej sytuacji mimo wszystko warto jednak skonsultować się z lekarzem i sprawdzić czy nie ma podstaw do dalszej diagnostyki.
Sam PCOS natomiast jest zespołem różnych objawów, w którym nie musi być obrazu policystycznych jajników w badaniu ultrasonograficznym. Wiąże się z brakiem równowagi hormonalnej i towarzyszą mu inne objawy, takie jak: nieregularne miesiączki i podwyższony poziom testosteronu i androsteronu.
Patogeneza zespołu policystycznych jajników
Etiologia zespołu policystycznych jajników nie jest do końca poznana, jednak przyjmuje się, że do jego wystąpienia przyczyniają się czynniki genetyczne, hormonalne oraz środowiskowe.
Ważnym czynnikiem jest w tym przypadku hormon lutenizujący – LH, który u zdrowych kobiet wydzielany jest pulsacyjnie, a jego największe stężenia przypadają na pierwszą fazę cyklu, tuż przed owulacją. W przypadku zespołu policystycznych jajników, hormon ten wydzielany jest niemal bez przerwy, przez co dochodzi do wzrostu poziomu androgenów znajdujących się w komórkach otoczek jajnika.
Insulinooporność – co to jest i jak z nią postępować?
U większości pacjentek z PCOS występuje insulinooporność spowodowana zaburzeniem wydzielania lub działania tego hormonu. Liczne badania naukowe pokazują połączenie pomiędzy zespołem policystycznych jajników, a insulinoopornością. Podwyższony poziom insuliny wzmacnia działanie wspomnianego wcześniej hormonu lutenizującego, stymulując produkcję męskich hormonów. Dodatkowo podwyższony poziom insuliny zmniejsza wątrobową syntezę oraz wydzielanie SHBG, czyli globuliny wiążącej hormony płciowe, przez co zwiększa się poziom wolnego testosteronu.
Wpływ androgenów
W przypadku zespołu policystycznych jajników pojawiają się również problemy z syntezą androgenów, w konsekwencji czego zwiększa się produkcja androgennych hormonów w komórce jajnika. Jest to spowodowane zwiększeniem się aktywności enzymatycznej, która niezbędna jest do syntezy prekursorów testosteronu.
Związki endokrynnie czynne – wpływ na organizm
Ważne są także czynniki środowiskowe, o których w ostatnich latach mówi się coraz więcej. Istnieje wiele substancji, które mają negatywny wpływ na układ hormonalny, a natykamy się na nie niemal codziennie. Substancje te, czyli związki endokrynnie czynne, znajdziemy w przedmiotach użytku codziennego, takich jak butelki z wodą, plastikowe opakowania na żywność, pudełka do przechowywania. Często można się na nie natknąć w kosmetykach czy chemii domowej.
Genetyka
Nie możemy jednak zapominać też o roli czynnika genetycznego. Obserwuje się występowanie PCOS u wszystkich kobiet w najbliższej rodzinie. Aktualna wiedza medyczna pokazuje, że istnieje powiązanie pomiędzy czynnikami, mającymi miejsce w łonie matki, a występowaniem zespołu policystycznych jajników. W wynikach przedstawiono zależności pomiędzy masą ciała matki, masą urodzeniową dziecka oraz długością ciąży, a masą ciała i stężeniem męskich hormonów u dorosłych córek kobiet badanych.
Diagnostyka zespołu policystycznych jajników
Diagnozowanie zespołu policystycznych jajników nie jest łatwe. Poza badaniami biochemicznymi (z krwi) należy wziąć pod uwagę również obraz USG jajników oraz przeprowadzić szczegółowy wywiad z pacjentkami.
W przypadku PCOS bardzo często objawy wskazują na inne choroby, które należy wykluczyć, bądź potwierdzić. Są to m.in. niedoczynność tarczycy, choroba Hashimoto, niedoczynność przysadki, podwzgórzowy brak miesiączki (FHA), zespół Cushinga, wrodzony przerost nadnerczy, guzy jajników.
Zaleca się wykonanie pełnego panelu hormonalnego w celu diagnostyki:
- Krzywa glukozowo – insulinowa
- Lipidogram
- TSH, fT3, fT4, ATPO, ATG
- stężenie hormonów LH, FSH, estradiolu, testosteronu, androstendionu. DHEA, SHGB, AMH – 3 dnia cyklu
- Progesteron – 7 dni po spodziewanej owulacji
- Prolaktyna (idealnie byłoby wykonać również badanie w obciążeniu metoklopramidem)
- Kortyzol (najlepiej w teście hamowania deksametazonem)
- USG narządu rodnego
Dodatkowo wykonać można:
- poziom witaminy d3
- żelazo oraz ferrytynę
- witamina b12
Rozpoznawanie zespołu policystycznych jajników
Do rozpoznawania zespołu policystycznych jajników zwykle używa się kryteriów Rotterdamskich ustanowionych w 2003 r. Niezbędne jest spełnienie 2 z 3 wymienionych kryteriów:
- rzadkie owulacje lub ich brak
- objawy nadmiaru androgenów (hormonów męskich) lub ich potwierdzone badaniami laboratoryjnymi
- torbielowate jajniki – co najmniej 12 powiększonych pęcherzyków w jajniku (stwierdzonych w ultrasonografii ginekologicznej) lub objętość jajników większa niż 10 cm3
W ostatnich czasach zaczęto oznaczać stężenie hormonu anty-Mullerowskiego w diagnostyce PCOS, ponieważ jego poziom u pacjentek cierpiących na to schorzenie zwykle jest bardzo wysoki.
Fenotypy w zespole policystycznych jajników
Na podstawie ww. Kryteriów opisano fenotypy PCOS. Ich określenie może być pomocne w wyborze metody leczenia.
Związany z insulinoopornością
Najczęściej występujący fenotyp wśród pacjentek dotkniętych zespołem policystycznych jajników. Podwyższony poziom insuliny oddziałuje na jajniki, na których stwierdzono obecność receptorów dla insuliny. Powoduje to wzrost poziomu androgenów, a co za tym idzie, dochodzi do zaburzeń owulacji i niepłodności. Dodatkowo, u pacjentek zmagających się z insulinoopornością, dochodzi do oporności na leptynę. Jest ona hormonem sygnalizującym uczucie sytości, przez co reguluje poziom tkanki tłuszczowej. W przypadku leptynooporności pacjentki nie odczuwają sytości po posiłku, w konsekwencji dostarczając sobie nadmiernej ilości kalorii.
Nadnerczowy
Zbyt wysoki poziom stresu prowadzi do wydzielania hormonu adrenokortykotropowego, który pobudza nadnercza do zwiększonej produkcji kortyzolu, adrenaliny i DHEAS. W sytuacji, w której występuje przewlekły stres podwyższone poziomy tych hormonów powodują wystąpienie PCOS.
Związany ze stanem zapalnym
Chroniczny stan zapalny może być konsekwencją wielu procesów mających miejsce w organizmie. Zaburza on owulację i utrudnia zajście w ciążę oraz jej utrzymanie. Dodatkowo, zaburzona jest funkcja wydzielania hormonów nadnerczy, co prowadzi do wzrostu poziomu męskich hormonów. Ten fenotyp najczęściej występuje u kobiet cierpiących na różne choroby autoimmunologiczne.
Po odstawieniu tabletek antykoncepcyjnych (post – pill PCOS)
Pojawia się w przypadku odstawienia antykoncepcji hormonalnej. U zdrowych kobiet po odstawieniu tabletek cykl reguluje się samodzielnie. Niestety, w niektórych przypadkach, następuje zaburzenie w komunikacji na osi podwzgórze – przysadka – jajnik, co skutkuje nieregularnymi cyklami oraz zaburzeniami owulacji.
Objawy zespołu policystycznych jajników
Kliniczne objawy zespołu są bardzo zróżnicowane i mogą być inne u każdej pacjentki. Zaliczamy do nich:
- rzadkie, nieregularne lub nieobecne cykle miesiączkowe,
- niepłodność lub niemożliwość utrzymania ciąży,
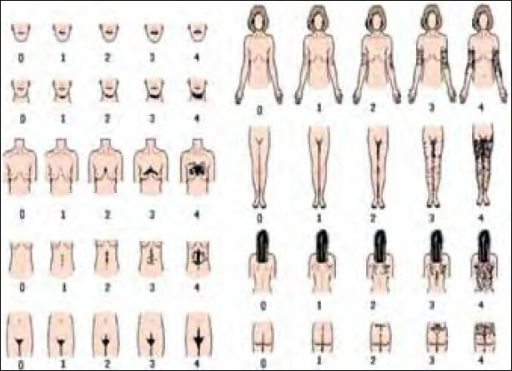
- nadmierne owłosienie oceniane za pomocą zmodyfikowanej skali Ferrimana – Gallweya,
- trądzik, szczególnie w okolicach żuchwy, łojotok twarzy oraz skóry głowy,
- insulinooporność,
- trudności w redukcji masy ciała,
- otyłość typu centralnego – tzw. “jabłko” (otyłość brzuszna),
- spadek libido,
- wahania nastroju,
- depresja,
- przewlekły ból miednicy spowodowany zwiększoną wielkością jajników,
- łysienie typu męskiego,
- przedłużony PMS
Leczenie zespołu policystycznych jajników
Zespół policystycznych jajników jest złożoną jednostką chorobową, która wymaga indywidualnego leczenia, obejmującego nie tylko farmakoterapię, ale także dietoterapię oraz dobraną indywidualnie suplementację.
Tabletki antykoncepcyjne
Najczęściej spotykaną metodą “leczenia”, która w naszym kraju jest standardem to tabletki antykoncepcyjne. Mają one za zadanie raczej maskowanie problemu, wywoływanie krwawień z odstawienia. Niestety po ich odstawieniu problem często nasila się powodując większe trudności – objawy wracają ze zdwojoną siłą.
Leki na cukrzycę, np. Metformina
Uwrażliwia tkanki na działanie insuliny, tym samym może obniżać zbyt wysoki poziom męskich hormonów i przywrócić w ten sposób owulacje i cykle. Jednak podczas stosowania tego leku pacjenci często zgłaszają efekty uboczne. Na początku kuracji pacjentki najczęściej zgłaszają występowanie biegunek, nudności oraz wymiotów. Negatywnie wpływa na mikroflorę jelitową oraz wpływa na występowanie niedoboru witaminy B12.
Leki stymulujące
Stosowane w przypadku starań o ciążę. Mają na celu wywołanie owulacji. Mają wysoką skuteczność, ale zwiększają szansę na ciążę mnogą. Najbardziej popularnymi lekami są cytrynian klomifenu oraz inhibitory aromatazy (Letrozol). Mają również szereg negatywnych konsekwencji, dlatego o ich użyciu decyduje tylko lekarz.
Leki antyandrogenowe
Mają obniżyć zbyt wysoki poziom androgenów. Często stosowane są w leczeniu trądziku czy łojotoku. Niektóre z nich mają działanie teratogenne ( powodują wady u płodu) i często stosuje się je z tabletkami antykoncepcyjnymi. Po odstawieniu problem PCOS może powracać.
Jak wcześniej wspomniałam, niestety wśród lekarzy, zbyt często panuje przeświadczenie, że w przypadku zespołu policystycznych jajników antykoncepcja załatwia sprawę do momentu starań o ciążę. Na szczęście jednak da się wprowadzić PCOS w remisję bez sięgania po farmakologię.
Suplementacja w zespole policystycznych jajników
Przed sięgnięciem po suplementacje najlepiej skonsultować swój stan zdrowia ze specjalistą.
Inozytol
Inaczej nazywany witaminą B8. Znanych jest jego kilka form, jednak najważniejsze w kontekście zespołu policystycznych jajników są: mio-inozytol i d-chiro-inozytol. Stosunek pierwszego do drugiego wynosić powinien 40:1. Odgrywa on dużą rolę w procesie dojrzewania oocytów, czyli komórek dających początek komórce jajowej. Niedobór przyczynia się do ich gorszej jakości. Suplementacja tą witaminą wpływa również na gospodarkę węglowodanową organizmu, przyczyniając się do zmniejszenia hiperinsulinemii, zwiększenia częstotliwości owulacji, przywrócenia prawidłowych cykli miesiączkowych oraz redukuje stężenie androgenów.
Zalecana przez Polskie Towarzystwo Ginekologiczne dawka to 4 mg dziennie – 2 mg podzielone na 2 porcje, najlepiej przyjmowane rano i wieczorem.
Berberyna
Berberyna jest naturalnie występującym alkaloidem występującym w berberysie. Wykazuje podobne działanie do leków z metforminą. Z tego też powodu, u osób, u których występują zbyt dotkliwe działania niepożądane po stosowaniu leku, zamiennie proponuje się ją. Berberyna zmniejsza wchłanianie glukozy z przewodu pokarmowego, zwiększa wrażliwość tkanek na działanie insuliny, wykazuje działanie przeciwzapalne. Korzystnie wpływa na profil lipidowy obniżając stężenie trójglicerydów i cholesterolu całkowitego oraz globuliny wiążącej hormony płciowe (SHBG). Wpływa także pozytywnie na mikroflorę jelitową.
Maksymalna dzienna dawka to 1500mg, podzielona na 3 porcje (500 mg x 3). Nie może być stosowana u kobiet w ciąży oraz karmiących piersią.
N-Acetylocysteina (NAC)
Jest N-acetylowaną pochodną L-cysteiny (aminokwasu endogennego – produkowanego w ludzkim organizmie). Nie ma jednak możliwości dostarczenia jej wraz z pożywieniem. Znaleźć możemy ją w suplemencie lub leku, co ciekawe – wykrztuśnym ACC.
Suplementacja tym związkiem może zwiększyć ilość owulacji, wpłynąć na regulację cyklu, zwiększać wrażliwość tkanek na działanie insuliny. Zaleca się przyjmowanie maksymalnej dawki 1500 mg dziennie podzielonej na 3 porcje (500 mg x3).
Cynk
Cynk bierze udział w wielu procesach w organizmie m.in. wchodzi w skład białek, jest niezbędny do syntezy RNA i DNA, wpływa na aktywację licznych enzymów, jest antyoksydantem. Dodatkowo, wpływa na funkcjonowanie układu immunologicznego i hormonalnego – wykazuje działanie antyandrogenne. Badania naukowe pokazują, że kobiety z zespołem policystycznych jajników częściej narażone są na niedobór tego składnika mineralnego. U pacjentek, u których zastosowano suplementację cynkiem, zauważono zmniejszenie nasilenia łysienia androgenowego oraz hirsutyzmu (nadmiernego owłosienia). Dodatkowo naukowcy wykazują, że suplementacja może obniżyć stężenie triglicerydów we krwi oraz zmniejszyć wartości insuliny na czczo, mając tym samym wpływ na wrażliwość na insulinę.
Warto uważać podczas przyjmowania cynku, ponieważ jego nadmiar może obniżać poziom miedzi w organizmie, zwiększając ryzyko wystąpienia m.in. anemii.
Resweratrol
Jest naturalnym polifenolem, który znajdziemy w skórkach winogron, owocach jagodowych oraz orzechach. Znajduje się też w winie, jednak biorąc pod uwagę niekorzystny wpływ alkoholu w kontekście płodności nie zalecam go jako źródła tych polifenoli. Biorąc pod uwagę jego działanie antyoksydacyjne, ma on wspomóc organizm w walce z wolnymi rodnikami zmniejszając tym samym stan zapalny.
Koenzym Q10
Związek, który naturalnie występuje w organizmie w człowieka, lecz jego ilość spada wraz z wiekiem. Wykazuje działanie poprawiające płodność zarówno u kobiet, jak i u mężczyzn. W połączeniu z witaminą E wpływa na wzrost SHGB i spadek poziomu męskich hormonów.
Magnez
Bierze udział w prawie 300 procesach zachodzących w naszym organizmie. Odgrywa ważną rolę w redukowaniu przewlekłego stanu zapalnego u kobiet z zespołem policystycznych jajników. Bierze też udział w metabolizmie insuliny. Różne badania naukowe pokazują połączenie między niskim poziomem tego pierwiastka w organizmie, a występowaniem insulinooporności. Formami, które charakteryzują się największą przyswajalnością będą: glicynian, diglicynian, jabłczan, cytrynian. Dawka, którą można rozpocząć suplementację to 0,5-1g/ dziennie.
Najlepiej przyjmować go wieczorem, ponieważ ułatwia zasypianie, regenerację oraz wpłynie pozytywnie na jakość snu.
Dieta w zespole policystycznych jajników
Dietoterapia zespołu policystycznych jajników powinna być dostosowana indywidualnie do każdej pacjentki na podstawie wyników badań, wdrożonego leczenia oraz osobistych upodobań. Istotne jest, by zwrócić uwagę na kilka najważniejszych rzeczy:
Redukcja masy ciała
dotyczy pacjentek z współistniejącą nadwagą lub otyłością. Wprowadzamy dietę redukcyjną o deficycie dostosowanym do wieku, wzrostu oraz aktywności fizycznej. U pacjentek, których BMI jest w normie zalecamy utrzymanie aktualnej wagi,
Kontrola profilu lipidowego
Ograniczenie spożywania produktów zawierających tłuszcze trans, tj. batonów, ciast, cukierków, czy żywności typu fast food, które dodatkowo powodują zwiększenie stanu zapalnego organizmu. Ograniczenie ilości spożywanych tłuszczów zwierzęcych na rzecz roślinnych. Spożycie większych ilości błonnika – warzyw oraz produktów pełnoziarnistych, które ułatwią usuwanie nadmiernych ilości cholesterolu,
Aktywność fizyczna
Ważne, by była dostosowana do możliwości pacjenta. Poprawia wrażliwość tkanek na działanie insuliny, zwiększa odsetek owulacji oraz poprawia regularność cykli miesiączkowych. W czasie wykonywania ćwiczeń spalamy kalorie, co ułatwia redukcję masy ciała oraz zapobiega powstawaniu nadwagi i otyłości. Zalecenia WHO mówią o 150 minutach tygodniowo umiarkowanej aktywności fizycznej – spacerach, jeździe na rowerze, ćwiczeniach w domu lub 75 minutach tygodniowo intensywnej aktywności, czyli np. bieganie, intensywny trening siłowy,
Kontrola gospodarki węglowodanowej
Spożywanie zbilansowanych posiłków o niskim lub średnim ładunku glikemicznym. Dieta powinna składać się z nieprzetworzonych produktów i mieć potencjał przeciwzapalny. Pamiętajmy o spożywaniu tłustej ryby przynajmniej raz w tygodniu. Zawarte w niej kwasy tłuszczowe omega-3 wpływają na zmniejszenie stanu zapalnego, który towarzyszy pacjentkom z zespołem policystycznych jajników. Nie wykluczamy z diety glutenu oraz laktozy jeśli nie mamy potwierdzonej badaniami nietolerancji. Polecanym modelem żywieniowym w PCOS jest dieta śródziemnomorska lub dieta DASH. Ważna jest różnorodność, by dostarczyć organizmowi wszystkich niezbędnych witamin i mikroelementów.
PREMIUM – TRZY MIESIĄCE WSPÓŁPRACY
Podsumowując
Zespół policystycznych jajników jest chorobą przewlekłą,które ma wpływ na różne aspekty życia osoby nią dotkniętej. Ciągle rozwijająca się medycyna i dietetyka daje nam nadzieję na życie bez objawów oraz na zostanie rodzicami. Wiadomo, że odpowiednia dieta, suplementacja, a czasami także leczenie farmakologiczne potrafią wprowadzić chorobę w stan remisji i cieszyć się zdrowiem.
Bibliografia – chcesz wiedzieć więcej?
- Clinical and endocrine characteristics of the main polycystic ovary syndrome phenotypes Ettore Guastella, Rosa Alba Longo, Enrico Carmina, Fertility and Sterility Vol. 94, No. 6, November 2010
- Zespół policystycznych jajników. Schorzenie nie tylko ginekologiczne – aktualny stan wiedzy, Ewa Wender-Ożegowska , Katarzyna Ożegowska, Diabetologia.3 lipca 2018 NR 11 (Sierpień 2017)
- Polycystic ovary syndrome: etiology, pathogenesis and diagnosis Mark O. Goodarzi, Daniel A. Dumesic, Gregorio Chazenbalk and Ricardo Azziz, Nat. Rev. Endocrinol. 7, 219–231 (2011);
- Nutrition therapy in polycystic ovarian syndrome – practical recommendations, Patrycja Kłósek1, Sebastian Grosicki1, Beata Całyniuk, Forum Zaburzeń Metabolicznych 2017, tom 8, nr 4, 148–154)
- N-acetyl-cysteine as adjuvant therapy in female infertility: a systematic review and meta-analysis, N. Devi, C. Boya, M. Chhabra, D. Bansal, J Basic Clin Physiol Pharmacol. 2020 Nov 19;32(5):899-910.